Показания: выполнение оперативного доступа.
Скальпель брюшистый, ножницы, пинцет хирургический, кровоостанавливающие зажимы.
Рис. 3. 2-й способ завязывания нитей в узел:
а - 1-я позиция; б – 2-я позиция; в – 3-я позиция;
г – 4-я позиция; д – 5-я позиция; е – 6-я позиция.

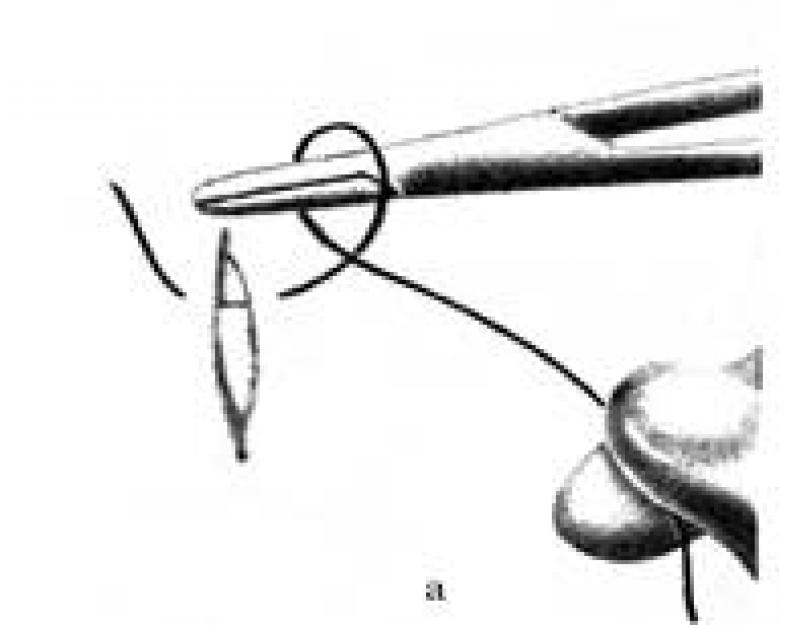
Рис.4. Инструментальный способ завязывания узла:
а - позиция 1; б - позиция 4.
Техника:
Взять брюшистый скальпель в правую руку, удерживая его одним из четырех способов (рис. 5);
Выбрать направление линии разреза:
· - по ходу линий натяжения кожи;
· - параллельно ходу поверхностно расположенных кровеносных сосудов и нервов.
Фиксируя I и II пальцами левой руки кожу по обе стороны от линии предполагаемого разреза, вколоть скальпель в кожу. Затем, держа его под углом в 45º к коже, плавно сделать разрез. Разрез завершить, держа скальпель перпендикулярно к коже (рис. 6);
Рассечь подкожную жировую клетчатку, отступя по 0,5 см от каждого угла кожной раны;
Рассечь поверхностную фасцию и мышцу, отступя по 1 см от каждого угла кожной раны.
Правильно нанесенная рана должна иметь форму конуса, обращенного широкой частью к коже.
Ушивание раны кожи
Показания: операционные и случайные раны (укушенные, рваные, ушибленные, резаные, рубленые, огнестрельные и др.).
Инструментальное обеспечение:
Не препарированная конечность;
Скальпель брюшистый, ножницы, пинцет хирургический, иглодержатель Гегара, игла трехгранная изогнутая малой кривизны, не рассасывающийся шовный материал №2/0 – 3/0, кровоостанавливающие зажимы.

Рис. 5. Варианты положения скальпеля в руке:
1 - положение писчего пера; 2 – положение смычка;
3 – положение столового ножа; 4 – положение кухонного ножа.
Техника:
1. Взять в иглодержатель Гагара трехгранную иглу и зарядить ее шовным материалом.
2. Захватить хирургическим пинцетом один из краев раны, иглу вколоть отступя на 0,5 см от края раны в кожу, как можно ближе к брашнам пинцета. Чтобы края раны не вворачивались внутрь, в шов необходимо захватывать подкожной жировой клетчатки и соединительной ткани больше, чем кожи (рис. 7). Игла должна пройти под дном раны во избежание образования "мертвого пространства" (рис. 8).
3. Захватить пинцетом второй край раны и провести иглу через него таким образом, чтобы ее острие вышло напротив место вколи, отступя на 0,5 см от края раны. Когда покажется острие иглы, с нее снимают иглодержатель. Для выведе-

Рис. 6. Разрез кожи.
ния (выкола) иглы из кожи ее вновь захватывают иглодержателем, несколько отступя от острия.
4. Завязать узел. При завязывании шовного материала узел затягивают до соприкосновения краев раны. Узел должен располагаться либо над местом вкола, либо над местом выкола, но не над раной (рис. 9).
5. По всей длине раны наложить швы. Расстояние между отдельными швами должно быть 1 - 2 см.

Рис. 9. Правильное расположение узлов при наложении
отдельного узлового кожного шва.
Общие этапы операции – грыжесечение
Операция при любом грыжесечении состоит из следующих этапов:
I. Оперативный доступ:
При грыжах белой линии живота – вертикальный разрез в проекции белой линии живота через грыжевую припухлость (рис. 10а);
При пупочных грыжах – полукружный разрез по верхней или нижней полуокружности пупка или вертикальный разрез в проекции белой линии живота с обходом пупка слева (рис. 10б);
При паховых грыжах – разрез кожи параллельно и на 1,5-2 см выше паховой связки. Начало или конец разреза должен приходиться на поверхностное паховое кольцо (рис. 10в);
При бедренных грыжах – горизонтальный разрез кожи через грыжевую припухлость (рис. 10г).

Рис. 10. Оперативные доступы при грыжесечениях:
а – при грыжах белой линии живота; б – при пупочных грыжах;
в - при паховых грыжах; г – при бедренных грыжах.
II. Оперативный прием.
1. Обработка грыжевого мешка:
Выделение грыжевого мешка из грыжевых оболочек (рис. 11а);
Вскрытие грыжевого мешка (рис. 11б);
Ревизия грыжевого содержимого;
Вправление (резекция, удаление) грыжевого содержимого (рис. 11в);
Шейку грыжевого мешка прошивают иглой снаряженной кетгутовой лигатурой
и перевязывают (рис. 11г);
Пересечение шейки грыжевого мешка дистальнее лигатуры;
После пересечения шейку грыжевого мешка вместе с лигатурой погружают в брюшную полость.
Удаление тела и дна грыжевого мешка.

Рис. 11. Этапы обработки грыжевого мешка:
а – выделение грыжевого мешка; б – вскрытие грыжевого мешка;
в – вправление грыжевого содержимого в брюшную полость;
г – перевязка шейки грыжевого мешка
2. Пластика грыжевых ворот:
При каждом способе грыжесечения – свой способ пластики грыжевых ворот. Для пластики грыжевых ворот применяется не рассасывающийся шовный материал.
III. Ушивание операционной раны:
Накладывают кетгутовые швы на подкожную жировую клетчатку и шелковые на кожу.
Изобретение относится к медицине, в частности к хирургии, и может быть использовано при лапаротомии, особенно в тех случаях, когда необходимо хорошо видеть направление производимого разреза и контролировать его глубину, например, при обильном развитии подкожной жировой клетчатки. Скальпель помещают наружной боковой поверхностью на ладонные поверхности вытянутых указательного, среднего и безымянного пальцев под углом в 30° к рассекаемой плоскости. Мизинец располагают за безымянным пальцем. Длину свободной режущей части скальпеля соизмеряют с глубиной разреза и фиксируют скальпель в указанном положении с помощью большого пальца, который прижимают его ладонной поверхностью к медиальной поверхности скальпеля. В результате достигаются надежная фиксация скальпеля в руке, хорошая визуализация операционного поля и контроль за глубиной разреза. 4 ил.
Изобретение относится к медицине, в частности к хирургии, и может быть использовано при лапаротомии, особенно в тех случаях, когда необходимо хорошо видеть направление производимого разреза и контролировать его глубину, например, при обильном развитии подкожной жировой клетчатки. Известен способ держания скальпеля в позиции "смычка", т.е. в положении, когда он располагается параллельно тыльной поверхности кисти руки на ладонных поверхностях ногтевых фаланг четырех пальцев и фиксируется к ним также ладонной поверхностью ногтевой фаланги большого пальца /1, с. 208, рис, 127 а, 1/. Недостатком этого способа является то, что при такой позиции скальпеля трудно производить лапаротомию у тучных больных, так как пальцы мешают свободному погружению скальпеля в образуемую рану, а кисть руки, располагаясь над раной по ширине, загораживает операционное поле и затрудняет контроль линии разреза, который осложняется еще и тем, что режущая часть скальпеля, являющаяся плечом рычага, довольно длинна, что затрудняет ее надежную фиксацию в руке. Также известен способ держания скальпеля в положении "столового ножа", который отличается от первого тем, что указательный палец с целью лучшей фиксации скальпеля в руке помещается на его дорзальной поверхности /1, с. 208, рис. 127а, 2/. Недостатком данного способа также является трудность выполнения лапаротомии у тучных больных, когда погружению пальцев и самой кисти руки по ее ширине в рану мешают края последней, а также загораживается операционное поле, что затрудняет контролировать направление производимого разреза. Наиболее близким по своей технической сущности предлагаемому является способ держания скальпеля, при котором он находится в позиции "писчего пера", т. е. выше режущей части своим нижним ребром упирается в боковую поверхность ногтевой фаланги среднего пальца, а основная часть его располагается в пространстве между указательным и большим пальцами, ногтевые фаланги которых фиксируют его между собой и к фаланге среднего пальца, в результате чего скальпель оказывается под углом к рассекаемой поверхности, т.е. так, как мы держим авторучку /1, с. 208, рис. 127а, 4/. Недостатком указанного способа является то, что при этом кисть руки также погружается в операционную рану по своей ширине и загораживает операционное поле, а режущий конец скальпеля образует довольно длинное плечо рычага, что затрудняет надежную фиксацию его в руке, а следовательно, и контроль направления разреза, при том, что визуализация его также затруднена. Кроме того, при этом способе трудно контролировать глубину разреза, т.к. режущая часть скальпеля находится под углом к рассекаемой поверхности и ничем не ограничена. Целью изобретения является надежная фиксация скальпеля в руке, хорошая визуализация операционного поля и контроль за глубиной разреза. Для достижения этой цели скальпель помещают на ладонной поверхности вытянутых указательного, среднего и безымянного пальцев под углом приблизительно в 30 o к рассекаемой поверхности и фиксируют к ним ладонной поверхностью большого пальца - позиция "пилы". Сущность изобретения поясняется фиг. 1 - 4, где фиг. 1 - способ держания скальпеля в позиции "смычка"; фиг. 2 - в позиции "столового ножа"; фиг. 3 - в позиции "писчего пера" и фиг. 4 - по предложенному способу, в позиции "пилы". Способ осуществляют следующим образом. Скальпель помещают его наружной боковой поверхностью на ладонные поверхности вытянутых указательного, среднего и безымянного пальцев под углом в 30 o к рассекаемой плоскости, при этом мизинец располагают за безымянным пальцем, а длину свободной режущей части скальпеля соизмеряют с глубиной разреза и фиксируют скальпель в указанном положении с помощью большого пальца, который прижимают его ладонной поверхностью к медиальной поверхности скальпеля. Данная позиция позволяет надежно фиксировать скальпель в руке даже при его высоком держании при большой толщине подкожной жировой клетчатки, а также погружать кисть руки в рану по сагитальной плоскости, т.е. наименьшим размером, что позволяет визуализировать линию разреза на всем ее протяжении. Предложенным способом было произведено более 500 нижних лапаротомий при гинекологических операциях и во всех случаях был получен ровный разрез в нужном направлении. Пример 1. Больная Д., 43 года, история болезни N ..., диагноз: рак шейки матки 1б стадии, гистологически - плоскоклеточный рак. Выполнена расширенная экстирпация матки с придатками по Вертгейму, при этом нижняя срединная лапаротомия от лобка до 3-4 см выше пупка с обходом его слева была произведена предлагаемым способом, при зашивании раны получился ровный разрез в виде знака вопроса. Пример 2. Больная В. , 32 года, история болезни N ..., диагноз: киста правого яичника. Произведено удаление правых придатков матки, при этом нижняя срединная лапаротомия от лобка до пупка произведена точно по средней линии, шов при зашивании получился ровным. Пример 3. Больная А., 56 лет, история болезни N ..., диагноз: рак яичников III стадии. Произведена экстирпация матки с придатками, при этом нижняя продольная трансректальная лапаротомия от лобка до пупка на 1-2 см левее его произведена предлагаемым способом, при ушивании раны получена прямая линия разреза с ровными краями. Предложенный способ в сравнении с аналогами и прототипом имеет следующие преимущества: - позволяет уверенно контролировать направление движения скальпеля по всей длине разреза; - хорошо визуализировать операционное поле; - контролировать глубину разреза; - получить прямой разрез с ровными краями в любом нужном направлении. Литература 1. Кованов В.В. и соавт. Оперативная хирургия и топографическая анатомия. М.: Медицина, 1995. -400 с., ил.
Формула изобретения
Способ держания скальпеля, включающий фиксацию его пальцами, отличающийся тем, что скальпель помещают его наружной боковой поверхностью на ладонные поверхности вытянутых указательного, среднего и безымянного пальцев под углом в 30 o к рассекаемой плоскости, при этом мизинец располагают за безымянным пальцем, а длину свободной режущей части скальпеля соизмеряют с глубиной разреза и фиксируют скальпель в указанном положении с помощью большого пальца, который прижимают его ладонной поверхностью к медиальной поверхности скальпеля.
Текущая страница: 3 (всего у книги 17 страниц) [доступный отрывок для чтения: 12 страниц]
Основные позиции скальпеля в руке хирурга
Для манипуляций, производимых хирургическим ножом (скальпелем), используют различные позиции его в руке хирурга. Выделяют четыре основные позиции хирургического ножа.
Позиция «писчего пера»
При фиксации скальпеля в этой позиции предплечья хирурга обязательно должны иметь опору (опираться на подлокотники, столешницу). Невыполнение этого условия значительно нарушает точность движений.
Скальпелем в этой позиции производят особо точные разрезы:
Рассекают кожу и подкожную жировую клетчатку при формировании лоскутов;
Производят линейные разрезы мягких тканей в области лица и шеи при косметических операциях.
Позиция «смычка»
В этом случае ручка хирургического ножа должна находиться между сомкнутыми дистальными фалангами II–V пальцев с одной стороны и дистальной фалангой I пальца – с другой стороны.
При значительном надавливании на лезвие скальпеля в этой позиции между дистальными фалангами I и II пальцев образуется своеобразная ось вращения, ограничивающая глубину разреза (рукоятка скальпеля начинает выскальзывать из пальцев при чрезмерном надавливании на лезвие).
Скальпелем в этой позиции можно производить относительно длинные разрезы тонких слоев (например, поверхностной фасции, подкожной мышцы шеи).
Позиция «столового ножа»
В этой позиции кончиками I–III пальцев охватывают шейку скальпеля. Ручка скальпеля упирается в ладонь.
Упор рукоятки скальпеля в ладонь позволяет развивать на кромке лезвия значительное усилие. Скальпелем в позиции «столового ножа» следует производить длинные разрезы заданной глубины следующих слоев: кожи и подкожной жировой клетчатки, капсулы суставов, мышц.
Методические приемы, облегчающие рассечение мягких тканей
Рассечение кожи и подкожной жировой клетчатки требует соблюдения определенных условий:
Операционное поле должно быть хорошо освещено и доступно для обзора на всей площади.
Планируемую линию разреза нужно маркировать хирургическим фломастером. Царапины, нанесенные кончиком скальпеля или концом иглы, в качестве ориентира использовать недопустимо из-за значительного риска послеоперационного нагноения.
При рассечении кожи скальпелем следует соблюдать следующие правила.
1. Перед рассечением кожу следует фиксировать и растянуть в стороны пальцами левой руки. Смещение кожи во время движения лезвия скальпеля может привести к нарушению направления и формы планируемого разреза.
2. Начиная разрез, скальпель следует поставить перпендикулярно поверхности кожи и проткнуть этот слой с подкожной жировой клетчаткой на всю толщину (рис. 26а).
Рис. 26. Методика рассечения кожи и подкожной жировой клетчатки (объяснение в тексте) (по: Лопухин Ю. М., Молоденков М. Н., 1968).
3. Затем следует перевести скальпель в наклонное положение под углом 45° к поверхности кожи, проведя брюшком разрез необходимой длины. Нельзя рассекать кожу пилящим движением, так как образование зазубрин в последующем приведет к формированию грубого рубца. Для проведения качественного разреза лезвие скальпеля следует тянуть с небольшим усилием – рис. 26б.
4. В конце разреза скальпель снова нужно перевести в положение, перпендикулярное поверхности кожи. Соблюдение этого правила позволяет получить рану в форме «колодца», то есть одинаковой глубины на всем протяжении (рис. 26в).
Рассечение кожи и подкожной жировой клетчатки скальпелем, лезвие которого находится в неизменном положении под углом 45° во всех фазах движения, приведет к формированию конусовидной раны, не обеспечивающей хирургу комфортных условий в ее глубине.
Движение скальпеля под постоянным углом 90° к поверхности кожи неизбежно сопровождается формированием зазубрин на краях раны и отклонением от первоначально выбранного направления разреза.
Разрез обычно проводят, как при написании букв – «слева направо».
При формировании овальных или полукруглых лоскутов на питающей ножке встречные разрезы с каждой стороны нужно проводить в направлении от основания к вершине.
При проведении кругового разреза радиус дуги кромки лезвия брюшистого скальпеля должен соответствовать радиусу разреза.
При формировании кожно-фасциальных лоскутов лезвие скальпеля должно быть расположено перпендикулярно поверхности подлежащих мышц. «Подсечение» лоскута лезвием скальпеля, ориентированного под углом, может привести к нарушению кровоснабжения лоскута.
Остеотомы и хирургические долота
Остеотом используют для рассечения кости, а с помощью долота удаляют костные новообразования, вскрывают полости, отсекают загрязненные участки кости при хирургической обработке раны (рис. 27).

Рис. 27. Части остеотома иди додота: 1 – лезвие; 2 – режущая кромка; 3 – рукоятка; 4 – наковаленка (по: Medicon instruments, 1986).
У остеотома режущая кромка лезвия заточена с двух сторон, а у хирургического долота – с одной стороны (рис. 28).

Рис. 28. Различия в заточке лезвия остеотома (а) и долота (б) (по: Medicon instruments, 1986).
Лезвие долота может быть плоским или желобоватым (рис. 29).

Рис. 29. Разные формы лезвия долота: а – плоское лезвие; б – желобоватое лезвие (по: Medicon instruments, 1986).
Для предотвращения скольжения в руке хирурга ручки имеют продольные или поперечные насечки.
Для образования режущего момента используют силу удара хирургического молотка по наковаленке остеотома или долота.
Правила работы с долотом или остеотомом
1. Зона рассечения кости должна находиться на прочном основании.
2. Мягкие ткани вокруг места рассечения кости должны быть полностью защищены рабочими частями ранорасширителей во избежание ятрогенных повреждений.
3. На линии предполагаемого рассечения кости делают насечку лезвием остеотома или долота слабым ударом молотка.
4. Таких ударов молотком может быть несколько. Важно наметить четкое предварительное углубление по линии рассечения кости.
5. Угол установки лезвия долота или остеотома по отношению к поверхности кости не одинаков:
Лезвие остеотома устанавливают под углом 90° к поверхности кости;
Угол установки лезвия долота определяется целями операции.
6. Рукоятку долота или остеотома нужно прочно фиксировать в руке хирурга, при этом плотно прижимая режущую кромку лезвия к кости. При малейших подозрениях на неустойчивое положение кромки лезвия, первоначальную насечку на поверхности кости нужно углубить.
7. Желательно обеспечить упор локтя руки, удерживающей остеотом или долото, для повышения безопасности и точности манипуляции.
8. Перед основным рассечением кости нужно еще раз проверить состояние краев раны, исключив возможность ятрогенного повреждения сосудисто-нервных пучков и мягких тканей.
9. Основные удары молотком следует наносить сильно. При этом ось движения молотка должна абсолютно соответствовать продольной оси остеотома или долота.
10. Перед каждым новым ударом молотка нужно контролировать правильность установки лезвия и состояние раны.
11. Долото перед выполнением фигурного рассечения следует устанавливать под углом 45–50° к поверхности кости. После формирования небольшой «зарубки» можно выполнять так называемый «отщеп» костной пластинки соответствующей толщины. Костный отщеп можно производить только между двумя зарубками.
Желобоватая стамеска Воячека имеет пустотелую рукоятку, закругленную на конце. Для рассечения кости используют не удары молотком, а надавливание ладонью на рукоятку. Этот инструмент применяют для трепанации лобной кости и верхнечелюстной пазухи.
Хирургические ножницы
Эти инструменты предназначены для рассечения мягких тканей, хрящей и ребер за счет встречного перемещения кромок лезвий клиновидной формы.
В зависимости от конструктивных особенностей механизма, сопоставляющего режущие кромки лезвий, хирургические ножницы подразделяют на два вида:
1. Шарнирные ножницы.
2. Гильотинные ножницы.
Ножницы шарнирного типа
Ножницы шарнирного типа действуют по типу двух клиньев, которые плотно соприкасаются остриями в момент прохождения их друг против друга в «точке резания». Лезвия и рукоятки ножниц, перекрещивающиеся в точке вращения, образуют систему встречных треугольников.
Соприкосновение и разведение режущих кромок обеспечивается движением рукояток. Поэтому амплитуды движений рукояток и лезвий совпадают. В то же время соотношения длин лезвий и рукояток обеспечивают развитие усилий по принципу рычага:
Чем больше длина рукояток превышает длину лезвий, тем меньше необходимо прикладывать усилий для разъединения тканей;
При превышении длины лезвий параметров рукояток, для рассечения тканей необходимо прикладывать большее усилие;
Точка «резания» является мобильной и как бы «скользит» по длине кромки лезвия по мере рассечения тканей. Она должна находиться на расстоянии 2/3 длины режущей кромки от концов лезвий при их максимальном разведении;
Режущие плоскости при рассечении тканей должны плотно соприкасаться без зазора (диастаз между режущими плоскостями приводит к сминанию тканей);
Относительным недостатком ножниц шарнирного типа является возможность выскальзывания разрезаемой ткани из-под лезвия.
Правила фиксации хирургических ножниц в руке:
1. В кольца рукояток вводят дистальные фаланги I и IV пальцев.
2. III палец накладывают на боковую поверхность соответствующей рукоятки для придания большей устойчивости.
3. II палец накладывают на зону оси (замка) ножниц для обеспечения четкого направления введения:
Такая позиция пальцев в виде треугольника позволяет прочно удерживать ножницы, при необходимости придавая им различное положение.
Шарнирные ножницы используют для рассечения слоев, имеющих небольшую толщину и высокую регенеративную способность. В зависимости от целевого предназначения эти ножницы могут иметь следующие формы лезвий:
1) прямые;
2) изогнутые по плоскости;
3) изогнутые про ребру:
Ножницы с прямыми лезвиями предназначены для экстракорпоральных манипуляций или для рассечения тканей в неглубоких ранах;
Для удобства работы в глубоких ранах лезвия ножниц могут быть изогнуты по плоскости (рис. 30).

Рис. 30. Ножницы с изгибом по плоскости (по: Medicon instruments, 1986): а – ножницы Купера с изгибом по плавной дуге; б – ножницы с резким изгибом под углом (Симса – Сиболда); в – ножницы с S-образным изгибом (Сиболда).
Сочетания концов лезвий ножниц могут быть разными:
1. Ножницы остроконечные (оба конца имеют угловую форму).
2. Ножницы тупоконечные (оба конца закруглены).
3. Ножницы комбинированные остротупоконечные (один конец острый, другой – тупоконечный).
4. Ножницы пуговчатые (один или оба конца ножниц имеют соответствующее утолщение на конце).
Остроконечные ножницы удобны для корректировки состояния краев раны при выполнении косметических операций:
Линия предстоящего разреза кожи должна быть обязательно промаркирована фломастером;
Нижняя бранша ножниц для большей устойчивости и повышения точности движения должна поддерживаться указательным пальцем.
Тупоконечные ножницы могут быть использованы для отделения кожно-подкожного лоскута:
Мягкие ткани перед рассечением могут быть размещены перпендикулярно плоскости лезвий, а тупой конец ножниц играет роль своеобразной защиты;
Лезвия могут занимать наклонное положение относительно разрезаемой ткани;
При отслаивании лоскута плоскости подведенных лезвий ножниц и отделяемой ткани должны совпадать.
Остротупоконечные ножницы являются универсальным инструментом, сочетающим все вышеописанные свойства. Пуговчатые ножницы могут применяться для рассечения малоэластичных тканей (собственной фасции, белой линии шеи при необходимости поступательного отслаивания их от подлежащих структур). У ножниц шарнирного типа, используемых для рассечения твердых тканей (хрящей, костей), режущие кромки изогнуты по пологой дуге (например, у реберных ножниц Штилле).
Правила рассечения тканей ножницами шарнирного типа
1. Во всех случаях нужно визуально контролировать положение «точки резания» и тканей, находящихся между лезвиями ножниц.
2. Расположение концов лезвий ножниц в «слепой зоне» может привести к ятрогенному повреждению тканей в глубине раны.
3. Плоскость лезвий ножниц следует располагать под углом 30–60°, чтобы одновременно контролировать фазу рассечения тканей и сохранение в целости ближайших тканей.
4. В глубине раны для рассечения тканей или срезания кончиков лигатур следует использовать только тупоконечные изогнутые по плоскости ножницы (ножницы Купера).
5. После завершения рассечения тканей или хирургических нитей ножницы следует извлекать из раны в разомкнутом состоянии.
Правила разделения ножницами подкожной жировой клетчатки тупым способом:
Концом сложенных ножниц осторожно протыкают подкожную жировую клетчатку в заданном слое и в нужном направлении;
Разводя бранши, выводят ножницы, разделяя (отделяя) подкожную жировую клетчатку тупым способом.
Ножницы гильотинного типа
У ножниц гильотинного типа одно лезвие надвигается на другое в специальных направляющих. При этом режущие кромки лезвий одномоментно смыкаются по всей длине. Расположенные параллельно кромки лезвий гильотинных ножниц различаются по форме:
1) кромки лезвий прямолинейной формы;
2) кромки лезвий в виде пологой дуги;
3) кромки лезвий в виде круто изогнутой дуги;
4) комбинированные кромки лезвий (неподвижная часть – дугообразная, подвижная часть – прямолинейная, рис. 31).

Рис. 31. Различные формы режущих кромок гильотинных ножниц: а – кромки лезвий прямолинейной формы у ножниц Шумахера; б – кромки лезвий в форме пологой дуги у ножниц Шумахера, Пиртца; в – кромки лезвий в виде круто изогнутой дуги (Дуайена, Матье); г – кромки лезвий комбинированной формы (ножницы Зауэрбруха-Фрея, Бруннера) (по: Medicon instruments, 1986).
Принцип гильотины исключает возможность выскальзывания тканей из-под смыкающихся лезвий. Действующие по такому принципу ножницы обычно применяют для рассечения хрящей и костей.
Правила рассечения тканей с помощью ножниц гильотинного типа
1. Ножницами этого типа производят одномоментное рассечение тканей на участке значительной длины. Поэтому следует предварительно тщательно контролировать возможность попадания между режущими кромками лезвий иных тканей.
2. Надавливание на рукоятки нужно производить резко, избегая постепенного развития усилия.
3. При неудаче не следует прикладывать чрезмерные усилия к концам рукояток инструмента, увеличивая рычаг. Это может привести к разрушению инструмента.
4. Подводить инструмент под кость следует не перпендикулярно, а под углом приблизительно 45°, исключая возможность перфорации подлежащих мягких тканей. После выхода концов режущих частей за другую сторону кости, лезвия ориентируют в нужном направлении.
5. Начинать подводить ножницы под рассекаемую кость или хрящ нужно с наиболее опасной стороны (то есть со стороны прилегания сосудисто-нервного пучка).
Щипцы костные (кусачки)
Щипцы костные (кусачки) предназначены для рассечения кости, скусывания небольших костных выступов при хирургической обработке ран, обработке опила кости, формирования входных костных отверстий в полости и т. д. (рис. 32).

Рис. 32. Основные элементы конструкции костных щипцов (кусачек): 1 – губки с режущими кромками; 2 – винтовой замок; 3 – рукоятки с усиливающими упорами; 4 – пластинчатая возвратная пружина (по: Medicon instruments, 1986).
В зависимости от особенностей конструкции различают следующие виды костных щипцов (кусачек).
1. Кусачки с прямыми губками (лезвиями).
При этом лезвия могут быть:
Прямыми (находящимися в одной плоскости с рукоятками);
Изогнутыми по плоскости;
Изогнутыми по ребру.
2. Кусачки с овальными губками.
Кусачки с таким контуром лезвий подразделяют:
На прямые;
Изогнутые по плоскости;
Изогнутые по ребру.
3. Кусачки с полукруглыми губками.
4. С прямоугольными (коробчатыми) губками (рис. 33).

Рис. 33. Различные формы режущих кромок: а – кусачки Листона с прямолинейным лезвием, расположенным под разным углом к плоскости рукояток; б – кусачки Люэра с короткими губками, оснащенными овальной режущей кромкой; в – кусачки Борхарда с удлиненными губками и овальной режущей кромкой; г – кусачки Янсена с удлиненными губками, имеющими узкую овальную режущую кромку; д – кусачки Зауэрбруха – Штилле с прямоугольной режущей кромкой (по: Medicon instruments, 1986).
Правила работы с костными щипцами (кусачками)
1. Форма края кости после скусывания должна полностью соответствовать форме губок костных щипцов (кусачек).
2. В неглубокой ране целесообразно использовать прямые кусачки. В глубокой ране нужно применять только кусачки, изогнутые по плоскости или по ребру.
3. Следует рационально применять режущие кромки:
У кусачек с губками овальной или полукруглой формы желательно использовать только наиболее выступающую часть дуги режущих кромок. Не следует прикладывать усилия к их боковинам;
Исключением являются действия прямоугольными кусачками. При скусывании ими кости следует применять весь контур режущих кромок.
4. Максимальное усилие при применении кусачек с прямолинейной режущей кромкой нужно прикладывать в зоне, отстоящей на 2/3 расстояния от кончика лезвия.
5. Толщина захватываемого участка кости не должна быть равной максимальной амплитуде разведения режущих кромок. Лучшие условия создаются, если режущие кромки разведены на 2/3 возможного размаха.
6. Достигать цели нужно за счет последовательного выкусывания мелких костных фрагментов.
7. Недопустимо использование выламывающих движений вперед-назад за счет использования ручек кусачек в качестве своеобразного рычага.
9. Установив губки кусачек в исходное положение, нужно за счет легкого сжатия рукояток наметить своеобразные зарубки на поверхности кости для исключения соскальзывания инструмента.
10. После установки губок на поверхности кости нужно четко проконтролировать положение режущих кромок для исключения повреждения прилегающих тканей.
11. Для возвращения губок в исходное положение следует использовать действие возвратной пружины.
12. По мере удаления фрагментов кости нужно систематически очищать углубление между режущими кромками от небольших костных осколков.
Распаторы
Распаторы предназначены для отделения надкостницы от кости с помощью клиновидной режущей кромки инструмента. Отделение надкостницы от кости является этапом ряда челюстно-лицевых операций, связанных с необходимостью рассечения кости:
Трепанации верхнечелюстной пазухи;
Резекции нижней челюсти;
Пластических операций.
Распаторы подразделяют на две группы:
1. Общехирургические.
2. Реберные.
Общехирургические распаторы
Режущая кромка распатора может иметь различные формы:
Прямолинейную;
Изогнутую по дуге, обращенной выпуклостью кнаружи;
Изогнутую по вогнутой дуге (рис. 34).

Рис. 34. Основные конструктивные элементы общехирургического распатора: а – изогнутый распатор фарабефа; б – прямой распатор фарабефа. 1 – рабочая кромка; 2 – опорная площадка; 3 – шейка; 4 – рукоятка (по: Medicon instruments, 1986).
Рукоятку общехирургического распатора фиксируют в ладони, упирая дистальную фалангу указательного пальца в рабочую площадку для обеспечения четкого контроля прилагаемого усилия.
Движение режущей кромки должно быть направлено «от себя»;
Пренебрежение установкой дистальной фаланги указательного пальца на рабочую площадку резко снижает точность движения инструментом;
Изогнутым распатором Фарабефа недопустимо производить скребущие движения «на себя» («как кошка лапой»). В этом случае грубое отслаивание надкостницы происходит за счет воздействия тыльной (нерабочей) поверхности режущей кромки;
Эффективное отслаивание прямым распатором Фарабефа направлено по продольной оси кости «от себя»;
Движения изогнутым распатором целесообразнее производить под прямым углом к продольной оси кости;
При скелетировании верхнего или нижнего края ребра допустимы осторожные окаймляющие движения режущей кромкой изогнутого распатора.
Распаторы реберные
Реберные трансплантаты нередко используют для замещения дефектов верхней и нижней челюсти. Резекция ребра сопровождается необходимостью отделения надкостницы с внутренней поверхности удаляемого участка.
Рабочая часть реберного распатора имеет форму крючка;
Режущая кромка (лезвие) реберного распатора представляет собой хорду;
Шейка реберного распатора может быть прямой или штыкообразной. Штыкообразная форма шейки распатора более адаптирована к глубоким ранам;
Рукоятка реберного распатора может иметь уплощенную или каплеобразную форму (рис. 35).

Рис. 35. Основные элементы конструкции реберного распатора: а – правый реберный распатор; б – левый реберный распатор; 1 – рабочая часть (лезвие); 2 – шейка; 3 – рукоятка (по: Medicon instruments, 1986).
Практические навыки.
Хирург, производя оперативное вмешательство в любой области человеческого тела, использует знание топографии и анатомо-физиологических особенностей различных органов и тканей.
В каждом случае выбирается оптимальный вариант рассечения тканей (оперативный доступ), позволяющий обеспечить подход к глубже расположенным образованиям и провести основной момент операции (оперативный прием) так, чтобы это способствовало оптимальному заживлению раны с формированием тонкого косметического рубца. Успех операции обеспечивают: техника владения хирургическим инструментарием (мануальные навыки), бережное отношение к тканям, правильный выбор шовного материала.
Для проведения вмешательства применяют различные хирургические инструменты, условно разделенные на две основные группы:
общехирургический инструментарий - его используют при всех оперативных вмешательствах хирурги различного профиля (общие, ортопеды-травматологи, стоматологи и т.д.):
специализированный - применяется хирургами только одной специальности или на определенном этапе какой-либо операции.
Общехирургические инструменты подразделяют на следующие группы: - для разъединения тканей: скальпели, ножи, ножницы, пилы, долота, остеотомы, кусачки и др. (рис 1):

Рис.1 Инструменты для разъединения тканей
Для остановки кровотечения: кровоостанавливающие зажимы Бильрота, Кохера, Пеана, Микулича и др.; лигатурные иглы Дешана, Купера (рис. 2);

Рис. 2. Инструменты для остановки кровотечения:
Фиксационные (расширяющие, вспомогательные): пинцеты хирургические, анатомические, лапчатые; ранорасшири-тели (крючки) пластинчатые, зубчатые, тупые и острые; зонды и т.д. (рис. 3);


Рис. 3. Фиксационные инструменты.
Для соединения тканей, иглодержатели Гегара, Троянова, Матье и т.п. с колющими и колюще-режушими иглами; инструменты для костного шва (рис. 4):


 Рис.
4 Инструменты для соединения тканей.
Инструменты специального назначения
(рис. 5).
Рис.
4 Инструменты для соединения тканей.
Инструменты специального назначения
(рис. 5).Хирургические инструменты должны соответствовать своему назначению, обеспечивать выполнение той части оперативного вмешательства, для которой они предназначены. Они изготавливаются различными по конструкции и величине; должны быть удобными в работе (легко и прочно удерживаться в руке), обеспечивать целенаправленность усилия хирурга. Практическая хирургия наработала множество технических приемов, правил обращения и пользования каждым хирургическим инструментом.
Скальпеля по форме рабочей поверхности делят на остроконечные и брюшистые. Правильное положение (позиция) скальпеля в руке во время проведения разреза: столового ножа, писчего пера и смычка (рис. 6).

Рис. 6. Положение скальпеля в руке хирурга
В виде столового ножа скальпель удерживают при выполнении больших, глубоких разрезов или при рассечении плотных тканей. При этом хирург надавливает указательным пальцем на спинку (у скальпеля различают: лезвие, спинку, шейку и рукоятку) инструмента и, таким образом, получает возможность производить разрез любой глубины.
В виде писчего пера скальпель держат тогда, когда необходимо более аккуратно и тщательно произвести рассечение тканей при выделении кровеносного сосуда или нервного ствола; при выполнении пластических операций, особенно на лице.
Положение смычка используют в случаях, когда необходимо наносить длинные и неглубокие разрезы - при послойном рассечении кожи, поверхностно-расположенных фасциальных листков, апоневрозов. Мышцы, чаще всего, тупо расслаиваются для избежания сильного кровотечения.
При рассечении тканей скальпелем всегда следует помнить о существующей опасности повреждения им прилежащих органов, крупных сосудов или нервных стволов, варианты расположения которых в ране не возможно заранее определить без применения специальных методов исследования.
Выбор доступа к органу, цель вмешательства, топография органа и его проекция на кожу (голотопия) определяют расположение, протяженность и направление кожного разреза. При рассечении кожи желательно фиксировать ее указательным и большим пальцами левой руки в направлении разреза.
Разрез производят одним плавным движением скальпеля. Вначале делают вкол скальпеля перпендикулярно поверхности кожи, затем наклоняют его под углом 45° и продолжают до конечной точки. Выкол производят также перпендикулярно. Кожу желательно разрезать с учетом расположения линий Лангера (рис. 7) и направления кожных складок, что обеспечивает глубокое…
 Рис.
7. Направление линий натяжения в различных
частях тела человека: а) на лице и на
шее, б) на передней и на задней поверхности
туловища, в) на верхних конечностях, г)
на нижних конечностях ровное, гладкое
рассечение и заживление раны с
образованием тонкого косметического
рубца. Одновременно с кожей обычно
разрезают и подкожную клетчатку.
Рис.
7. Направление линий натяжения в различных
частях тела человека: а) на лице и на
шее, б) на передней и на задней поверхности
туловища, в) на верхних конечностях, г)
на нижних конечностях ровное, гладкое
рассечение и заживление раны с
образованием тонкого косметического
рубца. Одновременно с кожей обычно
разрезают и подкожную клетчатку.
Медицинские пилы используют, чаще всего, для пересечения костей. Они бывают: листовыми, рамочными, ножевыми, дисковыми и проволочными (рис. 8).
Рис. 8. Пилы медицинские
Проволочные пилы (Джильи, Оливекрона) используют для распила плоских и мелких костей скелета либо черепа без образования трещин, зазубрин и других травмирующих последствий.
Для разведения краев раны применяют хирургические крючки (рис. 9). Различают: острые, тупые, малые и большие крючки. В частности - кожу и подкожную клетчатку разводят тупыми зубчатыми крючками или пластинчатыми крючками Фарабефа; фасции, мышцы, брюшину и плевру чаще всего разводят пластинчатыми крючками или специальными ранорасширителями.
Для фиксации тканей используют хирургический и анатомический пинцеты. Анатомический имеет гладкие, с небольшими поперечными насечками, захватывающие поверхности, хирургический же - острые зубцы на концах.

Рис. 9. Хирургические ранорасширители
Иногда применяют т.н. лапчатые пинцеты. Они имеют небольшие, радиально расположенные зубчики на циркулярно-расширенных концах. Лапчатые пинцеты менее травматичны для тканей по сравнению с хирургическими (см. рис. 3).
Рассечение поверхностных тканей сопровождается кровотечением из сосудов кожи и подкожной клетчатки. Для его временной остановки поврежденный сосуд захватывают в ране кровоостанавливающим зажимом. К ним относят: - зажим Бильрота прямой и изогнутый с поперечными насечками по типу анатомического пинцета (разновидность его - более мягкие и тонкие зажимы "москит"); - зажим Пеана (с овальными губками). Для остановки кровотечения из более крупных (магистральных) сосудов предназначены: - сосудистая клемма Блелока; - сосудистый зажим Гепфнера (см. рис. 2).
Кровоостанавливающие зажимы накладывают на сосуд таким образом, чтобы как можно меньше захватывать окружающих тканей. Положение инструмента в ладони следующее - ногтевая фаланга I и аналогичная IV или V пальцев находятся в кольцах, вытянутый указательный палец - на осевом винте. Это обеспечивает точность движений и манипуляций инструментом.
Следующий этап остановки кровотечения - подведение лигатуры и перевязка захваченного сосуда (окончательная остановка). Для этого зажим переводят в горизонтальное положение и, приподнимая носик инструмента, завязывают под ним первый узел. Снимают зажим и закрепляют узел вторым (при необходимости третьим и т.д.). Для окончательной остановки кровотечения используют также метод диатермокоагуляции. В этом случае активный электрод соприкасается с кровоостанавливающим зажимом, наложенным на кровоточащий сосуд - сдавленные края сосуда при этом коагулируются.
К инструментам для соединения тканей относят различные иглодержатели, отличающиеся чаще всего друг от друга устройством кремальеры (замка). Наиболее широкое распространение получил иглодержатель Гегара (см. рис. 4).
Соединение тканей проводят кровавым способом (наложением швов) или бескровным (с помощью лент пластыря - стрип). Наиболее частый способ - наложение швов. Их накладывают с помощью иглы, укрепленной в иглодержателе. Иглу фиксируют на расстоянии 1-1,5 мм от конца носика иглодержателя таким образом, чтобы 2/3 ее, считая от острия, оставались свободными (см. рис. 4). Иглы могут быть обычными (колюще-режущие, колющие или круглые) и атравматическими; изогнутыми или прямыми.
Колюще-режущие (трехгранные) хирургические иглы с различным радиусом кривизны применяют для прошивания относительно плотных тканей, кожи, фасции, апоневроза, мышц, париетальной брюшины и плевры; колющие или круглые (кишечные) - для прошивания стенок полых и тканей паренхиматозных органов брюшной и грудной полостей; атравматические - для наложения сосудистого шва, или шва на нервные стволы.
Обычные режущие и колющие иглы имеют двойное механическое ушко. Лигатуру вдевают в него путем надавливания сверху.
Используют также т.н. лигатурные иглы Дешана и Купера (см. рис. 2). Их применяют при перевязке сосудов, мягких тканей вместе с сосудами.
Рабочей частью сочетанного инструмента (игла + иглодержатель) является сама игла. Все приемы работы хирурга должны быть приспособлены к движению именно ее. Вкалывая иглу, ее острый кончик ставят перпендикулярно прокалываемой поверхности, затем продвигают вращательным движением кисти из положения пронации в положение супинации. Ротационное движение должно совершаться быстро и легко по ходу кривизны иглы, для удержания которой используют пинцет.
К инструментам специального назначения, применяемым хирургами различных специальностей относят:
зажимы Кохера, Микулича, корнцанг прямой и изогнутый (см. рис 2, рис. 10);
зеркала, угловые зеркала, ранорасширители;
костные инструменты: различной формы распаторы (Фарабефа), костные долота, костные ложечки (Фолькмана), костодержатели различных видов, костные щипцы Листона, Люэра, Дальгрена (см. рис. 5);
зонды: желобоватый, пуговчатый, Кохера.

Рис. 10. Специализированный хирургический инструментарий
Для перевязки (лигирования) кровеносных сосудов и аппроксимации (сшивания) поврежденных тканей используется шовный материал, который подразделяют на две основных группы: не рассасывающийся и рассасывающийся в тканях через определенный промежуток времени. К не рассасываю-
щимся относят: шёлк, отдельные виды синтетических нитей, металлическую проволоку без покрытия или с покрытием специальными сплавами. Они не перевариваются ферментами организма и не гидрализуются в тканях; применяются для наложения швов на кожу, апоневроз, сухожилия, грудину и т.п.
К рассасывающимся относят: кетгуты (простой, хромированный), некоторые виды синтетики. Швы из этих материалов накладывают на подкожную клетчатку, мышцы, полые и паренхиматозные органы брюшной полости и т.п.
Шовный материал может состоять из одного (монофиламентный) или нескольких (мультифиламентный) волокон натуральных, синтетических или органических веществ. Мультифиламентная нить составляется путём скручивания, вязания или плетения. Для закрытия хирургических ран используются лигатуры достаточной длины, фиксированные в обычной или атравматиче-ской иглах.
Ряд первичных швов - это ряд швов, удерживающих края раны в сопоставленном состоянии в процессе ее заживления первичным натяжением. Он может состоять из нескольких узловых швов или непрерывного.
Узловые швы (рис. 11). При их наложении используется несколько отдельных лигатур. Каждая нить после проведения её через ткани завязывается и отрезается.

Рис. 11 Узловые швы
Закрытие раны таким способом более надежно, так как в случае разрыва (прорезывания, развязывания) одной нити остальные швы продолжают
удерживать края раны в сопоставленном состоянии. Узловые швы могут быть вертикальными и горизонтальными П-образными (рис. 12). Они могут применяться при инфицированных ранах, так как распространение микроорганизмов вдоль линии этих швов менее вероятно.


Рис. 12 Вертикальные
Непрерывные швы (рис. 13) - это серия стежков, проделанная одной и той же нитью хирургического материала.

Рис. 13. Непрерывный шов
Наложение непрерывного шва начинают с фиксации его в области одного из углов раны, лигатуру проводят поочередно через края по всей длине и заканчивают узлом в противоположном углу. Непрерывный ряд первичного шва накладывается быстрее ряда отдельных узловых швов, он надёжнее благодаря равномерному распределению напряжения по всей длине нити. При этом натяжение лигатуры должно быть достаточно сильным, но не чрезмерным, а расстояние между отдельными стежками зависит в основном от толшины ткани и в среднем составляет 0,5-2 см. (чем тоньше ткань, тем гуще следует накладывать стежки). Прорезывание одного стежка непрерывного
шва может расслабить весь шов. Избежать этого можно используя т.н. шов Мультановского (обмёточный шов) (рис. 14).

Шов Мультановского
Подкожные швы применяют для тщательной адаптации краёв раны. Их накладывают в подкожной клетчатке под эпидермальным слоем параллельно ходу раны по всей её длине (рис. 15).

Рис. 15 Подкожные швы
Внутрикожные швы оставляют после себя очень тонкий рубец. Методика наложения шва - матрацный внутрикожный шов - представлена на рис. 16.

Рис. 16 Внутрикожный шов
Пластырь для сопоставления кожи (стрип) (рис. 17) - это узкие стерильные полоски ткани с липким слоем на одной стороне, используем для аппроксимации (соединения) краёв кожи.

Рис. 17. Наклеивание полоски пластыря в направлении от периферии к ране. Осторожное удаление всей полоски интервалами в 3 мм до сопоставления кожи по всей длине.
Эффективная альтернатива кожным швам в тех случаях, когда изначальная прочность и профилактика инфекции не столь актуальны. Пластырь применяется не только самостоятельно, но в дополнении к швам.
По некоторым клиническим данным прочность ран леченных этим методом нарастает быстрее, чем ушитых обычным способом. Однако имеется два очевидных недостатка: ленты (стрип) неспособны сопоставлять глубокие слои ткани и не останавливают кровотечение из краев раны. Обычно пластырь накладывают на кожу после наложения швов на глубже лежащие ткани, или используют его как основной материал закрытия раны в чередовании со швами.
При наложении швов и лигатур их фиксируют, завязывая узлы. Виды узлов зависят от шовного материала, от места и глубины разреза, от нагрузки, приходящейся на рану в послеоперационном периоде. В некоторых ситуациях лигатуру приходится завязывать с помощью пальцев одной или обеих рук; в других случаях - с помощью инструментов. Наиболее сложной процедурой следует считать завязывание узлов при эндоскопических вмешательствах, когда хирург лишен непосредственного доступа к операционному полю. В любом случае движения рук врача должны быть уверенными, плавными и точными. Завязывая узел выбирают такую степень натяжения лигатуры, которая обеспечит адекватное сопоставление краев раны с учетом послеоперационного отека.
Общие принципы завязывания узлов:
Завязанный узел должен быть прочным, практически исключать возможность соскальзывания лигатуры;
Он должен иметь минимальные размеры, кончики нитей срезают как можно короче;
Следует избегать повреждения шовного материала во время обращения с ним, особенно при инструментальном завязывании узлов;
Нельзя чрезмерно затягивать узлы (ткани необходимо лишь сопоставлять а не прижимать друг к другу с большой силой кроме случаев окончательной остановки кровотечения);
При завязывании второго узла необходимо сохранить натяжение лигатур для избежания расслабления первого;
Второй узел следует затягивать таким образом, чтобы нити располагались максимально горизонтально;
- излишнее количество узлов не добавляет им прочности, а лишь увеличивает их объем.




Морской узел Простой (женский) Хирургический Инструментальный
Литература:
Кованов В.В., Аникина Т.И., Сычеников И.А. и др. Оперативная хирургия и топографическая анатомия / Под ред. В.В.Кованова- М: «Медицина».- 1995-399 с.
Кульчицкий К.И., Бобрик ИИ., Дитковский А.П. и др. Оперативная хирургия и топографическая анатомия / Под ред. К.И.Кульчицкого.- Киев.: «Выша школа»,- 1989-470 с.
Островерхое Г.Е., Бомаш ЮМ, Лубоцкий Д.Н. Оперативная хирургия и топографическая анатомия / Ростов-на-Дону.: «Феникс».- 1998- 719 с.
Все хирургические инструменты подразделяют на общие и специальные: общехирургические инструменты применяются при оперативных вмешательствах в любых анатомических областях. Специальные хирургические инструменты, как правило, являются инструментами такого же предназначения, что и общехирургические, но разработаны для выполнения операций в «узких» областях хирургии: торакальной, сердечно-сосудистой хирургии, нейрохирургии, гинекологии, урологии, ЛОР- и челюстно-лицевой хирургии, а также для эндоскопии и эндовидеохирургии.
4.1Классификация хирургических инструментов
Все хирургические инструменты условно подразделяют на следующие группы:
1) разъединяющие;
2) захватывающие;
3) прокалывающие;
4) расширяющие и оттесняющие;
5) зондирующие;
6) вспомогательные;
7) механизированные.
Подавляющее большинство инструментов носят имя их создателей.
4.2 Характеристика отдельных их видов
I. Инструменты, разъединяющие ткани
Основные инструменты для разъединения тканей - режущие. К инструментам для разъединения тканей относятся скальпели, ампутационные и резекционные ножи, ножницы, пилы и др.
Скальпель - хирургический инструмент с острой заточкой (рис.1), применяемый для разъединения мягких тканей.
Различают общехирургические скальпели и специальные (офтальмологические, нейрохирургические и др.). Общехирургические скальпели могут быть цельноштампованными и со съемными лезвиями. Скальпель имеет ручку и лезвие; на лезвии различают острие, спинку и брюшко. Общехирургические цельноштампованные скальпели выпускаются двух видов: остроконечные и брюшистые (Рис.1).
Рис.1 Скальпели: а) остроконечный, б) брюшистый
Хирургические ножи - инструменты с острой заточкой, предназначенные для разъединения мягких тканей при ампутациях, оперативных доступах к органам грудной полости и пр. Разрез, сделанный острым ножом, менее болезненный и лучше заживляется.
Нож ампутационный предназначен для рассечения мягких тканей при ампутациях конечностей. (Рис.2, а).

Рис.2 Малый ампутационный нож (а) и резекционный нож (б)
Нож резекционный (Рис.2, б)предназначен для рассечения плотных тканей (небольших костей, чаще фаланг) при ампутациях кисти и стопы, а также при костно-пластических операциях (резекция сустава и др.).
Нож хрящевой предназначен для разъединения реберных хрящей и грудины, а также фиброзно-измененных тканей.
Хирургические ножницы относятся к режущим инструментам с острой заточкой, имеющие два лезвия, рассекающие ткани при встречном движении (Рис.3). В зависимости от характера этого движения различают шарнирные ножницы (рассекающее действие - вдоль лезвия) и гильотинные ножницы (рассекающие сверху вниз). Шарнирные ножницы применяются для разъединения мягких тканей и перевязочных материалов, повязок. Гильотинные ножницы служат для разъединения плотных тканей (кости, хрящи и др.).
Как и другие хирургические инструменты, ножницы могут быть горизонтально изогнутыми, т. е. в плоскости стола и вертикально изогнутыми, которыевстречаются чаще.
Тупоконечные ножницы прямые (Рис. 3,а) и изогнутые (Рис. 3,в) (Купера) наиболее часто употребляются хирургами для разъединения тканей, как на поверхности, так и в глубине раны. Могут использоваться для разрезания марли. Изогнутые ножницыприменяются для разъединения спаек в плевральной полости или отделения органов от связок в брюшной полости. Используются также для подравнивания концов лигатур при закрытии кожной раны.
Остроконечные ножницы прямые и изогнутые (Рис.3, б) применяются в случаях, когда перед производством разреза необходимо вначале проколоть ткань.

Рис. 3. Хирургические ножницы
Пилы. В хирургии пилы применяют для пересечения костей, которые различают трех основных видов (Рис.4.): листовая пила Шарьера (Рис.4,в), дуговая пила Шарьера (Рис.4,б) и пила Джильи (Рис.4,а), выполненная в виде «острой» проволоки, скрученной в спираль. Кроме того, в травматологии используют различные виды электропил.

Рис.4 Хирургические пилы: а) листовая пила Шарьера,
б) дуговая пила Шарьера, в)пила Джильи
Хирургические кусачки применяют для перекусывания костей (Рис.5). К инструментам этой категории относят костные щипцы Люэра, Листона и Дальгрена, реберные ножницы Дуайена.
К разъединяющим инструментам (рис.6) относят распаторы (для отделения надкостницы от кости), долота и остеотомы (для пересечения костей - остеотомии), костные ложки Фолькманна и др. (для выскабливания кости), трепаны с набором фрез (для просверливания отверстий в костях).

Рис.5. Хирургические кусачки: а) Люэра, б) Листона, в) Дальгрена, г) реберные ножницы Дуайена
Рис.6. Разъединяющие инструменты: а) распатор Фарабефа, б) долота, б)костные ложечки, в) трепан с набором фрез
II. Инструменты захватывающие ткани
Кровоостанавливающие зажимы - применяются для пережатия кровоточащего сосуда (временная остановка кровотечения), для наложения лигатуры на кровоточащий сосуд (окончательная остановка кровотечения) (Рис.7).
Зубчатый кровоостанавливающий зажим Кохера – могут быть прямыми или изогнутыми, снабжены замком (кремальерой), а на концах губок имеются зубчики (два против одного), а вся их рабочая поверхность покрыта косыми насечками.

Рис.7. Кровоостанавливающие зажимы: а) Кохера, б) Бильрота,
в) типа «мискит»
Назначение:
1. Специально используется для удержания сократившихся концов пересеченного сосуда в толще грубой фиброзной ткани (ладонный и подошвенный апоневрозы, скальп и др.).
2. Для удержания поверхностных сосудов щитовидной железы (первоначальное назначение инструмента).
3. Для удержания рассеченной брюшины и фиброзной ткани (фасция и апоневроз).
4. Для удержания ребра при операции резекции ребер.
5. Для удержания и разъединения тканей при препаровке во время операции.
Кровоостанавливающий зажим Бильрота. Аналогичен по устройству кровоостанавливающему зажиму Кохера. Отличается наличием на рабочей поверхности губок поперечной нарезки. Может быть с прямыми или изогнутыми щечками (губками).
Назначение:
1. Для наложения лигатуры на кровоточащий пересеченный сосуд (менее травматичен, чем кровоостанавливающий зажим Кохера).
2. Для удержания брюшины или фиксации ее во время рассечения или наложения швов.
3. Для удержания основания червеобразного отростка при аппендэктомии.
4. Для выполнения тупого разъединения тканей во время операции.
5. Для вскрытия полости абсцесса и разрушения перегородок в полости.
Кровоостанавливающий зажим типа «москит» - короткий и легкий по сравнению с кровоостанавливающими зажимами Бильрота и Кохера, рабочие губки отличаются заостренными концами, могут быть прямыми и изогнутыми;
Назначение:
1. Для наложения лигатуры на кровоточащие мелкие сосуды при нейрохирургических операциях.
2. Для наложения лигатуры при кровотечении из паренхиматозных органов (печень, селезенка и др.), а также в детской хирургии.
Сосудистые зажимы. Предназначаются для временного наложения на сосудистые ножки органов с целью прекращения кровообращения при операции на органе или при его удалении (почка, селезенка и др.) или для временного наложения на сосуды при восстановлении их целостности (наложение сосудистого шва) или восстановлении их проходимости (Рис.8). Сосудистые зажимы отличаются от кровоостанавливающих зажимов фигурным строением рабочих губок и кремальерой с большим количеством зубцов, что позволяет плавно регулировать силу сдавливания сосуда, чтобы как можно меньше травмировать внутреннюю оболочку. Конфигурация рабочих губок может быть угловая и дугообразная (с разным радиусом кривизны окружности).

Рис.8. Сосудистые зажимы: 1- прямой, 2-угловой, 3-зажим Сатинского, 4- изогнутый, 5-6 сосудистые клеммы типа «бульдог»
Зажим для почечной ножки Федорова -представляет собой большой и длинный зажим, изогнутый по плоскости. Используется в качестве зажима на почечную ножку вблизи ворот почки при нефрэктомии (Рис.9).

Рис.9. Зажим для почечной ножки Федорова
Пинцет - инструмент, который широко используется в хирургической практике и имеет конструкцию с пружинящим устройством, предназначен для захватывания и удержания различных тканей, материалов и небольших инструментов (Рис.10).
Форма пинцетов - прямая или изогнутая в зависимости от функционального назначения. В специальном хирургическом инструментарии используются пинцеты целевого назначения.

Рис.10. Пинцеты: а) хирургический, б) анатомический,
в) зубчато-лапчатый
Анатомический пинцет (Рис.10,а)имеет на рабочей поверхности губок поперечную насечку. Используется для удержания легкоранимых органов и тканей структур (брюшина, сосуд, нерв, кишка и др.).
Хирургический пинцет (Рис.10,б) применяется для работы с более плотными тканями (главным образом кожа, кость и др.). Неизбежно травмирует ткани.
Зубчато-лапчатый пинцет (Рис.10,в) имеет расширение в виде лапки, на которой имеются насечки (зубчики). Обладает большей фиксационной способностью, чем хирургический пинцет, так как имеет большую площадь захвата и большее количество зубчиков. Предназначен для удержания плотных тканей (сухожилие, кожа).
Зажимы для операционного белья – цапки (Рис.11,а)предназначены для фиксации операционного стерильного белья (простыня, полотенце и др.) к коже больного. При этом только операционное поле открывается для хирурга, а вся остальная поверхность тела должна быть покрыта стерильным бельем (простынями и др.). Бельевые цапки могут заменять другие инструменты при удержании органов и отдельных анатомических структур (язык, ребро, семенной канатик и др.).
Рабочие губки этих инструментов заострены на концах для лучшего захвата операционного белья.
Зажим для прикрепления операционного белья (Микулича) к брюшине (Рис.11,б) по устройству напоминает кровоостанавливающий зажим Кохера, но кроме зубчиков имеет косую нарезку на рабочих губках.
Рис.11. Зажимы для операционного белья: а) бельевая цапка,
б) зажим Микулича
Корнцанг - специальный зажим, предназначенный для подачи стерильных инструментов и перевязочного материала, для введения тампонов и дренажей. Корнцанг имеет губки овальной формы, на рабочей поверхности которых располагаются овальное углубление и косая насечка (Рис.12).

Рис.12. Корнцанг
Зажимы для удержания тканей . В общей хирургии фиксационные тканевые зажимы применяются для различных целей. Наиболее часто они используются для прочного удержания тканей, но не отделения от окружающих тканей: с целью производства тяги (тракции) или противопоставлений.

Рис.13. Зажимы для удержания тканей: а) тканевой зажим,
б) пулевые щипцы
Для достижения вышеназванных целей эти инструменты сконструированы так, что наиболее важной частью их являются концы рабочих губок, которые плотно прижимаются друг к другу, а между рабочими губками остается рабочее пространство. Иногда имеются зубчики, которые хорошо фиксируют инструмент, но они делают его травматичным для тканей (Рис.13, а).
Влагалищный зажим для шейки матки (пулевые щипцы) - концы губок остроконечные (один зубец против другого), имеется кремальера (Рис.13, б).
Желудочные и кишечные жомы (зажимы)
Атравматический кишечный жом - концы рабочих губок имеют вид поперечных полосок, на внутренних поверхностях которых имеются насечки (Рис.14, а). Применяется для удержания кишечной стенки при операциях колостомии и гастростомии., для остановки кровотечения, когда источник не установлен. Может также использоваться для удержания мягких и легкоранимых структур (маточные трубы, мочеточник, аппендикс и др.).
Рис.14. Атравматический кишечный (а) и жесткий желудочный (б) жомы
Жесткий(раздавливающий)желудочный жом Пайера – накладывается на удаляемую часть желудка во время его резекции (Рис.14, б).
Иглодержатель - хирургический инструмент, предназначенный для удержания хирургической иглы во время ее проведения через ткани при наложении швов (соединении тканей). Иглодержатель по конструкции имеет сходство с кровоостанавливающим зажимом (Рис.15).

Рис.15. Иглодержатели: а) Гегара, б) Троянова, в) Матье
III. Инструменты прокалывающие ткани
Хирургическая игла является обязательным инструментом при наложении швов и состоит из трех частей: ушка, тела и кончика (острия) (Рис.16).

Рис. 16. Составляющие хирургической иглы: 1- кончик (острие),
2- тело, 3 - ушко.
По форме различают прямые иглы, лыжеобразные иглы с изгибом вблизи кончика, дугообразно изогнутые иглы. В зависимости от формы поперечного сечения хирургические иглы бывают круглыми (овальными), трехгранными, квадратными, прямоугольными, трапециевидными (рис.17).
Предназначение игл в зависимости от формы поперечного сечения различно.
1. Круглые (колющие) иглы также называют «кишечными». Они применяются для прокалывания стенок полых органов: желудка, тонкой и толстой кишки, желчных путей. Эти иглы также могут быть использованы для наложения швов на сосуды и нервы.
2. Трехгранными, или «режущими», иглами соединяют края плотных органов и тканей - грудины, фасций, сухожилий, кожи. Одна из режущих кромок тела иглы может быть обращена кнаружи (выгнуто-режущая игла) или кнутри (вогнуто-режущая игла) (рис. 18).
![]()
Рис. 17. Особенности формы поперечного сечения тела иглы: 1- круглое; 2 - овальное; 3 - трехгранное; 4 - квадратное; 5 - прямоугольное; 6 - трапециевидное.
Выгнуто-режущая игла применяется для наложения швов на особо прочные ткани (апоневроз, сухожилие, рубцы и др.). При этом варианте поперечного сечения тела иглы исключается разрушение внутреннего края канала, создаваемого иглой, и предупреждается прорезывание нити. Вогнуто-режущая игла используется во многих областях хирургии вследствие универсальности ее свойств.

Рис. 18. Выгнуто-режущая (1) и вогнуто-режущая (2) иглы.
3. Иглы с квадратным, прямоугольным и трапециевидным сечениями используют для сшивания тканей в микрохирургии, пластической и глазной хирургии.
Использование игл разной формы в зависимости от уровня действий в ране подчиняется определенным закономерностям.
1. Ткани, расположенные поверхностно, или органы, выведенные на поверхность тела, могут быть сшиты с помощью прямых игл. Такими иглами, например, возможно наложение швов на кожу, выведенную из брюшной полости кишку, выделенное сухожилие.
2. Чем ближе к дну узкой раны производится сшивание тканей, тем большую часть длины окружности должна составлять игла.
3. При работе в условиях ограниченного обзора и необходимости постоянного контроля в поле зрения положения кончика иглы у важнейших анатомических элементов (сосудов и нервов) применяют укороченные хирургические иглы.
В современных конструкциях атравматических игл нить и тело иглы представляют единое целое (рис.19), что дает ряд преимуществ:

Рис. 19. Атравматическая игла
Диаметр тела атравматической иглы и толщина нити совпадают, сводя к минимуму повреждение сшиваемых тканей;
За атравматической иглой следует ординарная нить в отличие от проведения двойной нити иглой с открытым или закрытым ушком;
Исключается разволокнение шовного материала.
Игла для инфузий предназначена для подкожного введения жидкости. Она имеет на конце несколько боковых отверстий. Игла для переливания крови (Дюфо) помимо оливообразной части имеет на головке рифленый участок квадратного сечения для удобства удержания и вкалывания в вену.
Игла «бабочка» (Strauss"a) короткая и толстая, имеет вблизи головки пластинку, удобную для удержания иглы при пункции вены и фиксации при длительном вливании.
Игла с каплевидным утолщением на конце может быть прямой или изогнутой. Применяется для вскрытия вены при введении катетера.
Игла для спинномозговых пункций (Bier"a) отличается массивной утолщенной головкой, удобной для удержания, а также особой конструкцией мандрена, имеющего свою собственную головку. Мандрен плотно входит в канал иглы и его срез совпадает со срезом иглы. Таким образом, игла и мандрен составляют единый заостренный стержень, сравнительно легко прокалывающий плотные ткани, окружающие спинномозговой канал. Большинство пункционно-биопсийных игл устроено по такому же типу. При достижении концом иглы необходимой глубины мандрен извлекается и в головку иглы вставляется конус шприца, с помощью которого извлекается необходимое количество содержимого.

Рис.20. Троакары для эндоскопических операций
Троакар - колющий хирургический инструмент, предназначенный для прокола стенки полостей тела человека с целью выведения жидкостей, введения эндоскопических инструментов, а также для забора материала (биопсия) (Рис.20). Троакарсостоит из двух частей: стержня (стилет), остро заточенного с одной стороны, имеющего ручку на другой, и трубки (канюли). Канюля короче стрежня.
Стержень вместе с канюлей вкалывается через кожу и проникает в полость тела (брюшинную или плевральную). Затем стилет извлекается и трубка остается в полости. Через нее вводится катетер для оттока содержимого (асцит, эмпиема плевры и др.), а также для введения эндоскопических приборов и инструментов.
IV. Инструменты расширяющие и оттесняющие ткани
Инструменты этой группы применяются для лучшей экспозиции операционной раны после кожного разреза, для оттеснения органов и тканей с целью обеспечения оперативного доступа и наилучшей видимости операционного поля по ходу операции.
Ретракторы (крючки) – используются для поверхностной ретракции: зубчатые (Фолькмана и др.) и пластинчатые (Фарабефа и др.) или для глубокой ретракции (зеркала), рабочая часть которых плоская или седловидная с отполированной до блеска поверхностью, отражающей свет, что необходимо для дополнительного освещения операционного поля (Рис.21).
Острые крючки используются для удержания краев раны кожи, апоневроза и других плотных структур. Тупые крючки накладываются на более нежные ткани (мышцы, сухожилия и др.).

Рис.21. Ретракторы (крючки): а) и б) зубчатые Фолькмана,
в) пластинчатый Фарабефа, г) острый однозубый
Зубчатый крючок Фолькмана - имеет ручку цельнометаллическую или с отверстием для пальца различной конфигурации, рабочая поверхность представлена многозубчатыми острыми или тупыми крючками.
Пластинчатый крючок Фарабефа - представляет собой пластину с загнутыми концами и обработанной до блеска поверхностью, служит для разведения краев раны и мягких тканей, для отведения крупных кровеносных сосудов и нервов.
Зеркала . Широкие и плоские пластинчатые крючки носят название зеркал. За рубежом их называют ретракторами, так же как и крючки (Рис.22). Применяется для ретракции брюшной полости органов (печень, селезенка и др.) во время операций холецистэктомии, ваготомии, поясничной симпатэктомии и др.


Рис.22. Зеркала: а) угловое и С-образное, б) печеночное
Ранорасширители - двусторонние зеркала, не требующие держания во время операции, потому что снабжены устройством для самоторможения и кремальерой (Рис.23).
Рис.23. Ранорасширитель винтовой
Лопатки, элеваторы (подъемники), шпатели для оттеснения и раздвигания различных органов и тканей.
![]()
Рис.23. Элеватор (подъемник) (а), лопаточка Буяльского (б)
Диссекторы - инструменты для раздвигания тканей. Это основные инструменты для выделения анатомических элементов в области корня легких.
V. Инструменты для зондирования
К зондирующим инструментам относят зонды (Рис.24), бужи , проводники, катетеры, канюли . Самый распространенный зонд - желобоватый зонд Нелатона (Рис.24,а), который служит, как и зонд Кохера, для рассечения тканей по желобу или насечкам. Для зондирования полостей и протоков применяют пуговчатый зонд (Рис.24,б).
![]()
Рис.24. Зонды: а) желобоватый Нелатона, б) Кохера
VI.Вспомогательные инструменты
Лигатурная игла - это инструмент, с помощью которого проводится хирургическая нить (лигатура) под или через анатомическую структуру, на которой выполняется оперативное вмешательство (Рис. 25). Чаще лигатурная игла используется для подведения лигатуры под кровеносные сосуды и протоки. Рабочая часть такой иглы напоминает изогнутую хирургическую иглу овального сечения, ушко которой находится в начале тупого (игла Дешана) (Рис.25) или заостренного конца (игла Купера). При этом изгиб рабочей части может быть как вправо, так и влево.

Рис.25. Лигатурная игла Дешана
VII. Механизированные инструменты
К механизированным инструментам относят автоматические сшиватели тканей, цистоуретроскопы, ректороманоскоп, биполярные пинцеты, фиброэзофагогастродуоденоскоп.
5. Техника выполнения разрезов СКАЛЬПЕЛЕМ.
Выполнение различных по форме и объему разрезов требует от хирурга различных способов удержания скальпеля (Рис.26). Наиболее удобное положение скальпеля в руке обеспечивается при удержании инструмента тремя пальцами (по типу писчего пера). Это положение позволяет производить точные и тонкие движения. При необходимости проведения фигурных разрезов или тонких манипуляций с высокой степенью точности скальпель удерживают по типу писчего пера с использованием опоры на V палец. При этом кисть должна опираться на две фаланги V пальца или на весь палец (как при письме ручкой), что позволяет более уверенно и точно манипулировать скальпелем.
Удержание скальпеля по типу столового ножа применяют при выполнении достаточно глубоких прямых длинных разрезов, когда требуется определенное давление на скальпель (например, различные виды срединной лапаротомии).
Положение скальпеля по типу скрипичного смычка применяют при производстве линейных разрезов, где нет необходимости нажима на инструмент (рассечение подкожной жировой клетчатки, рассечение фасций и т.п.).

Рис.26. Положение скальпеля в руке хирурга а) по типу писчего пера, б) по типу столового ножа, в) по типу смычка
Один из главных принципов выполнения разреза кожи - одинаковая глубина на всем его протяжении. Для достижения этой цели скальпель в начальной точке разреза устанавливают перпендикулярно плоскости кожи и вкалывают его наподобие копья на глубину планируемого разреза. Затем, наклонив инструмент примерно на 45-60°, продолжают разрез одним ровным и плавным движением до конечной точки, где скальпель снова приводят в вертикальное относительно кожи положение. Этот прием позволяет также добиться одинаковой длины раны на уровне всех рассекаемых слоев и максимально приблизить величину разреза кожи к объему операционной раны. При рассечении кожи скальпель всегда необходимо вести на себя, начиная с наиболее удаленной точки разреза. Иногда скальпель ведут от себя (например, при рассечении фасции по желобоватому зонду). Выполняя разрез кожи, необходимо следить, чтобы он был перпендикулярен ее плоскости. Линия разреза всегда должна быть хорошо видна хирургу. При сложных разрезах линию рассечения кожи целесообразно сначала наметить красителем.
6. Физические способы разъединения тканей
6.1.Метод плазменных потоков (плазменный скальпель)
Для разъединения тканей в этом случае используется плазменный поток, образующийся при пропускании через высокоскоростную струю инертного газа электрического тока большой силы. Рабочая часть «плазменного» скальпеля представляет собой металлический цилиндр с заостренной частью и соплом.
Преимуществами метода плазменного потока являются: высокая скорость резания тканей за счет значительной мощности потока, выраженное анальгезирующее действие плазменного потока, стерилизация раны за счет ультрафиолетового излучения и выделения атомарного кислорода (озона), достижение гемостатического эффекта при величине диаметра кровеносных сосудов не более 1,5мм (сосуды большего диаметра необходимо прошивать или лигировать), отсутствие повреждающего действия на глаза хирурга, возможность достижения эффекта «биологической сварки».
6.2 Криохирургический метод
Способ основан на возможности удаления патологического образования после его быстрого локального замораживания криагентом либо в режиме распыления, либо в контактном режиме.
Рабочей частью аппаратов для криохирургии являются быстро охлаждаемые наконечники.
Криагентами служат жидкий азот, фреон, двуокись углерода в виде сухого льда и т. д.
Локальное замораживание тканей является одним из основных методов деструкции в стереотаксической нейрохирургии.
Криохирургический метод нашел применение в онкологии, проктологии (при удалении злокачественной опухоли прямой кишки), урологии и т. д.
6.3 Электрожирургический метод (электронож)
Разъединение тканей этим способом происходит за счет преобразования электрической энергии в тепловую.Для рассечения тканей используют немодулированный электрический ток высокой частоты. Под действием тока высокой частоты непрерывное движение ионов в тканях приводит к выделению значительного количества тепла, вызывающее испарение клеточных элементов (переход жидкости в газ) с разрушением межклеточных связей (разъединением тканей). Возникновение «молнии» между электродом и тканями является основным критерием правильности выполнения электрохирургического резания. Рассечение тканей более эффективно, если электрод имеет острый край, обеспечивая максимальную плотность энергии.
6.4 Ультразвуковой способ разъединения тканей
(ультразвуковые режущие инструменты)
В ультразвуковой хирургии применяют инструменты (ножи, пилы, сверла), режущий край которых непрерывно колеблется с частотой 10 - 100 кГц и амплитудой 5-50 мкм. Для достижения этих параметров обычно используют магнитострикционное или пьезоэлектрическое явление. Высокочастотная вибрация обеспечивает разъединение тканей за счет механического разрушения межклеточных связей и развития кавитационного эффекта (образующееся в тканях за счет развития кавитации отрицательное давление приводит к закипанию внутри- и межклеточной жидкости при температуре 38 °С. Образующийся при этом пар разрушает оболочки клеток и, распространяясь по межклеточным пространствам, разделяет ткани).Применение ультразвукового ножа наиболее целесообразно при выделении и иссечении рубцов, удалении опухолей, вскрытии воспалительных очагов, позволяет выполнять своеобразное «мягкое» препарирование - расслоения тканей и отделение патологически измененных структур от нормальных.
Рассечение костей (стернотомию, ламинэктомию, клавикулотомию и др.) производят ультразвуковой пилой, на режущей кромке которой располагаются зубья с шагом и высотой 1мм.
6.5 Лазерный скальпель
Механизм действия лазерного луча на биологические ткани основан на тепловом воздействии на ограниченный участок тела энергии монохроматического когерентного светового пучка. В «облучаемом» месте температура может подняться до 400 "С, обеспечивая мгновенное сгорание и испарение патологически измененного участка. Тепловое воздействие на окружающие ткани распространяется на очень небольшое расстояние, так как диаметр сфокусированного пучка не превышает 0,01 мм. Под влиянием лазерного излучения происходит не только коагуляция белков живой ткани, но и «взрывное» ее разрушение при мгновенном переходе тканевой жидкости в газообразное состояние.
7. ПРАВИЛА ПОЛЬЗОВАНИЯ ХИРУРГИЧЕСКИМИ
ИНСТРУМЕНТАМИ
Все хирургические инструменты являются орудиями для выполнения определенных действий. Для этого они должны быть полностью управляемыми, т. е. представлять собой как бы продолжение руки хирурга. Это достигается только при правильном положении инструмента в руке. Безусловно, «управляемость» большинства типовых хирургических инструментов обеспечивается соблюдением «правила трех пальцев». Оно заключается в следующем. Инструмент удерживают I, II и III пальцами кисти: I и III пальцами удерживают, сближают и разводят бранши (при наличии колец в рукоятке инструмента пальцы вводят в них); II палец является направляющим, его располагают поверх инструмента, и направляют инструмент к нужному объекту, в необходимую сторону (Рис.27). При этом, как было сказано, хирург должен видеть свою ладонь.


К пинцету также относится «правило трех пальцев», которыми держат его, как писчее перо (Рис.28). Сила сжатия пинцета пальцами должна быть минимально необходимой, но не чрезмерной, так как мягкие ткани легко раздавить, плотные прорезать, а твердые - раскрошить.



Рис.30 Положение иглы в иглодержателе
Иглу захватывают иглодержателем, как правило, на границе средней и наружной третей ее длины (Рис.31). В зависимости от направления прокола сшиваемых тканей иглу фиксируют в иглодержателе острием к себе или от себя либо влево или вправо.
При наложении швов следует соразмерять толщину нити и иглы. Нить должна быть введена во вторую прорезь (Рис.29), что обеспечивает достаточную прочность ее фиксации в игле. Исключением являются толстые нити, которые оставляют в первой прорези ушка иглы.
При прошивании ткани делают ротационные движения предплечьем в направлении острия иглы (Рис.30). При этом следует заранее нацелить иглу, определив место как ее вкола, так и выкола. Для обеспечения выкола иглы в намеченной точке допустимо осторожное насаживание ткани на иглу с помощью разомкнутого пинцета, плотно прижатого ребрами браншей по обе стороны от намеченного места выкола иглы. Такой прием целесообразен при прошивании очень плотных тканей. Если при выколе показался только конец иглы, то захватывать его иглодержателем нельзя. Надо перехватить иглу ближе к ушку и продвинуть дальше. Извлекаемую иглу не следует брать пинцетом, а надо стремиться сразу же захватывать ее иглодержателем. Для этого при наложении шва «на себя» надо предварительно произвести пронацию предплечья, находящегося в момент выкола иглы в положении супинации. При наложении шва «от себя» в момент выкола предплечье находится в положении пронации и, извлекая иглу, его надо предварительно супинировать. Если не изменять положения предплечья при извлечении иглы, то это придется делать, ротируя плечо. Прошивание тканей надо осуществлять такими пронационными и супинационными движениями предплечья при неподвижной кисти, фиксирующей иглодержатель.
8. ШОВНЫЙ МАТЕРИАЛ
Существующие в настоящее время шовные материалы классифицируются по нескольким признакам.
По строениюразличают следующие виды нитей.
1. Мононить (часто неправильно называется устаревшим термином «монофиламентная нить») представляет собой единое волокно с гладкой поверхностью. К этому виду нитей относятся такие широко используемые материалы, как пролен, этилон, дермалон, максон, нейлон, суржилен, суржипро, мирален, дафилон, корален (флексамид), максилен, стальная проволока и др. (Рис.31, а)
2. Комплексная нить состоит из множества волокон (зачастую хирурги называют комплексную нить полифиламентной, что не рекомендуется современными стандартами). В зависимости от способа соединения этих волокон выделяются три вида комплексных нитей (Рис.31, б, в, г).
I. Крученая -волокна нити скручены по оси, например, лен, крученый шелк.
2. Плетеная - волокна сплетены подобно канату, например, лавсан, этибонд, мерсилеи, мерсилк, нуролон, дексон II и др.
3. Нить с покрытием - плетеная нить, пропитанная и (или) покрытая полимерными материалами, например, викрил, полисорб, суржидак, тикрон, бралон, супрамид, фторэкс, фторлин.

Рис.31 Виды нитей: мононить (а), комплексная крученая (б), комплексная плетеная (в), комплексная с полимерным покрытием (г).
По способности к рассасыванию (биодеструкции)в тканях организма выделяются три вида шовных материалов:
· Рассасывающиеся (абсорбирующиеся) - кетгут (простой, хромированный, с ускоренным сроком рассасывания), материалы на основе полигликолидов (викрил, полисорб, дексон, максон), материалы на основе целлюлозы (окцелон, кацелон, римин), на основе полиглекапрона 25 (монокрил), полидиоксанон, полиуретан, сухожильные нити.